Hodenhochstand

Kurz für Sie zusammengefasst:
Die Entwicklung des Hodens findet beim ungeborenen Knaben im Bereich des Bauchraumes statt. Kurz vor der Geburt kommt es zu einer Wanderung des Hodens aus dem Bauchraum in den Hodensack. Bei dieser Wanderung kann es jedoch vereinfacht gesagt zum “Steckenbleiben” oder “Falschwandern” des Hodens kommen, sodass dieser nicht im Hodensack zu liegen kommt.
Da bei einem reifen Neugeborenen dieser Prozess auch noch in den ersten 6 Lebensmonaten stattfinden kann, ist eine Therapie vor diesem Zeitraum nicht notwendig. Ab dem sechsten Lebensmonat ist es sehr unwahrscheinlich, dass der Hoden von alleine in seine richtige Position wandert. Hier wird derzeit eine Therapie vor Abschluss des ersten Lebensjahres empfohlen. Oft ist jedoch der Muskelreflex, welcher den Hoden bei Kälte oder Tastreizen von außen zum Körper zieht, so stark ausgeprägt, dass für den ungeübten Untersucher diese nicht behandlungsbedürftige Form, der sogenannte “Pendelhoden” schwierig zu erkennen ist.
Hier bringt eine Untersuchung durch einen erfahrenen Kinderchirurgen Klarheit, denn in diesen Fällen wird von einem operativen Eingriff abgeraten. Je nach Lage des Hodens ergeben sich beim behandlungswürdigen Hodenhochstand verschiedene Therapieoptionen. Ist der Hoden im Bereich der Leiste tastbar, kann dieser meist durch einen Zugang in der Leiste und im Bereich des Hodensacks an die richtige Stelle verlagert werden. Wenn ein oder beide Hoden gänzlich nicht tast- oder mit dem Ultraschall in der Leiste darstellbar sind, sollten weitere Untersuchungen und gegebenenfalls eine Bauchspiegelung durchgeführt werden.
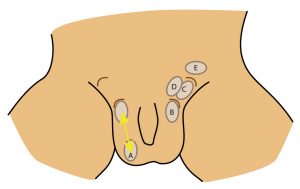
Abbildung 1: Schematische Darstellung unterschiedlicher Formen des Maldescensus testis. A Pendelhoden, B Gleithoden, C Leistenhoden, D suprafasziale Hodenektopie (andere seltenere Lagevarianten der Hodenektopie nicht mit abgebildet), E Bauchhoden; bräunlich ist der innere und äußere Leistenring dargestellt (© W. Krois)
Hodenhochstand in der kinderchirurgischen Praxis
Der folgende Beitrag erschien in der Ausgabe 2.2019 der Zeitschrift „Arzt+Kind“ – Download Hodenhochstand Arzt+Kind 2.2019
Der Maldescensus testis ist mit 4-5% aller Neugeborenen einer der häufigsten urogenitalen Fehlbildungen. Die Rate an Hodenhochständen ist bei Frühgeborenen deutlich höher – bei Frühchen unter 900 Gramm Geburtsgewicht beträgt die Inzidenz annähernd 100%. Dies zeigt bereits auf, dass der Descensus testis ein Prozess ist, der im Laufe der Entwicklung und zum Teil auch noch 3-6 Monate nach der Geburt bei Reifgeborenen stattfinden kann. Im Alter von einem Jahr sind nur noch etwa 1-1.5% der Kinder betroffen, wobei ein spontaner Deszensus nach dem ersten Lebensjahr eher die Ausnahme darstellt. [1] Idealerweise werden Kinder nach 6 Monaten korrigiertem Gestationsalter, dessen Hoden bei der klinischen Untersuchung nicht im Skrotalfach palpiert werden können beim Kinderchirurgen vorstellig. Eine Ultraschalluntersuchung ist vor der Zuweisung nicht zielführend und sollte vor nicht durchgeführt werden, da hier in vielen Fällen die korrekte klinische Untersuchung nicht in die Ultraschalldiagnose mit einfließen und so falsch interpretierte Befunde zu höheren Kosten und Verunsicherung der Eltern führen können. [2] Auch wenn der Descensus ein hormonell gesteuerter Prozess ist, hat die konservative Hormontherapie (GnRH-Analoga) mittlerweile keinen Stellenwert mehr und wird aufgrund des schlechten Ansprechens und hoher Re-aszendierungsrate nach Therapieende nicht mehr empfohlen. [3] Das Alter für den Abschluss der Therapie wurde in den letzten Jahren sukzessive gesenkt. Mittlerweile gilt der Konsens, dass die Therapie des Hodenhochstandes mit dem 1. Geburtstag des Kindes abgeschlossen sein sollte um die Fertilität zu erhöhen und das spätere Entartungsrisiko zu senken.[4]
Klinik statt Bildgebung
Bei der Untersuchung des Hodenhochstandes steht die klinische Untersuchung im Vordergrund. Hier wird über Palpation des Hodensackes und der Leistenregion festgestellt ob und wo der Hoden tastbar ist. Als hilfreich hat sich erwiesen, bei der Untersuchung des liegenden Patienten mit frosch-artig angewinkelten Beinen vorsichtig und langsam mit warmen Händen vorzugehen. Ein Ausstreifen mit der nicht-dominanten Hand beginnend kranial über die Leistenregion nach skrotal soll den Hoden soweit mobilisieren, dass dieser im Idealfall bis ins Skrotum verlagert und mit der dominanten Hand gefasst werden kann. Lässt sich der Hoden locker und leicht im Skrotum ohne Spannung am Samenstrang palpieren, stellt dies einen Normalbefund dar.
Pendel- und Gleithoden
Die vorab beschriebene manuelle Untersuchungstechnik dient auch dazu zwischen dem Pendel- und dem Gleithoden zu differenzieren. Der Pendelhoden präsentiert sich mit einer ausgeprägten Kremasterreaktion und reagiert bei kleinsten Berührungen mit sofortiger Retraktion. Der Hoden lässt sich jedoch mit sanftem Zug locker in das Skrotalfach verlagern und verbleibt beim Loslassen auch einige Zeit dort. In warmer Umgebung lässt sich der Befund eindeutig und leicht auch von den Eltern, beispielsweise in der Badewanne überprüfen. Im Gegensatz dazu, lässt sich der Gleithoden jedoch nur unter großer Spannung in das Skrotalfach verlagern und gleitet beim loslassen sofort wieder nach inguinal zurück. Hier unterscheidet sich der korrekturbedürftige Gleithoden vom Pendelhoden. Der Pendelhoden bedarf keiner chirurgischen Intervention. Eine gewisse Rate an sekundären Hodenhochständen wird beim Pendelhoden jedoch beobachtet, deswegen scheint eine jährliche klinische Kontrolle bis zum Eintritt in die Pubertät angeraten[5]. Der Gleithoden wird in die Kategorie des Leistenhodens eingeordnet und stellt die chirurgisch behandlungspflichtige Form dar. Hier zeigt sich bereits wie wichtig die klinische Unterscheidung der zwei Varianten Pendel- und Gleithoden ist, da sich auch klar die Therapienotwendigkeit der beiden Formen unterscheidet.
Leistenhoden und Hodenektopie
Der Leistenhoden (Retentio testis inguinalis) lässt sich nicht durch manuelle Manipulation nach skrotal verlagern, jedoch gut in der Leistenregion palpieren. Hier kann oft sehr schwer von einer Hodenektopie (Ektopia testis), also Fehllage des Hodens unterschieden werden, da sich die häufigste Form – die suprafasziale Hodenektopie – ähnlich wie der Leistenhoden präsentiert und meist erst intraoperativ diagnostiziert wird. Seltenere Ektopien zeigen eine Fehllage des Hodens nach femoral oder auch überkreuzend auf der kontralateralen Seite, diese Formen stellen jedoch Raritäten dar.
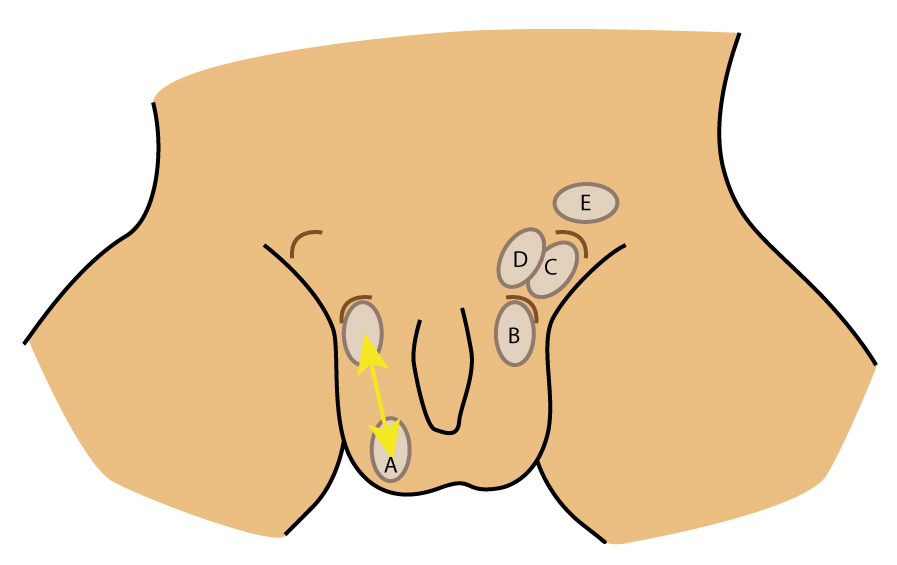
Abbildung 1: Schematische Darstellung unterschiedlicher Formen des Maldescensus testis. A Pendelhoden, B Gleithoden, C Leistenhoden, D suprafasziale Hodenektopie (andere seltenere Lagevarianten der Hodenektopie nicht mit abgebildet), E Bauchhoden; bräunlich ist der innere und äußere Leistenring dargestellt (© W. Krois)
Nicht tastbarer Hoden – Bauchhoden oder Hodenatrophie?
Lässt sich der Hoden weder inguinal noch skrotal tasten spricht man vom sogenannten Kryptorchismus. Hier muss die intraabdominelle Hodenlage sicher ausgeschlossen werden. In diesen Fällen ist nach sorgfältiger klinischer Untersuchung und Palpation ohne eindeutigen Tastbefund die Durchführung einer Sonographie möglich. Hier können bei hoher Verfügbarkeit des Ultraschalls die Leistenregionen überprüft werden um die Operationsplanung zu optimieren. Stellt sich der Hoden sonographisch in der Leiste dar, ist die Diagnose des Leistenhodens gestellt und es kann somit von einer Laparoskopie abgesehen werden und ein inguinaler Zugang zur Orchidopexie gewählt werden. Ist der Hoden sonographisch nicht darstellbar, ist zwingend eine Laparoskopie zum Ausschluss eines Bauchhodens indiziert. Weitere bildgebende Verfahren haben sich als nicht zuverlässig erwiesen und werden daher auch nicht empfohlen. Die Laparoskopie dient zur weiteren Abklärung und gibt durch Fehlen oder blindes Enden des Samenleiters den Hinweis auf eine Hodenatrophie oder -agenesie. Ursachen hierfür können beispielsweise abgelaufene intrauterine Torsionen darstellen. Ein Bauchhoden kann somit sicher ausgeschlossen werden. Eine nicht diagnostizierte Bauchlage könnte in weitere Folge beim Erwachsenen zu gravierender Spätdiagnose bei Neoplasien eines durch die Bauchdecke zur Selbst- und Fremduntersuchung nicht zugänglichen Hodens führen.
Der seltenere Fall des beidseitigen Kryptorchismus bedarf, vor allem auch bei vorhandensein weiterer Fehlbildungen des äußeren Genitals wie beispielsweise bei Hypospadie, einer weiteren endokrinologischen Abklärung. Hier sollten im Labor Testosteron, luteinisierendes Hormon (LH), follikelstimulierendes Hormon (FSH), anti-Müller-Hormon (AMH) und ein Karyogramm bestimmt werden, um eine Anorchie oder Formen von DSD (disorder of sexual development) auszuschließen. Einen Überblick über die verschiedenen Formen von Hodenhochständen sowie das jeweilig empfohlene Prozedere liefert Tabelle 1.

Chirurgische Therapie
Die Orchidolyse und -pexie stellt die Therapie der Wahl bei Hodenhochstand mit tastbarem Befund dar. Der Eingriff wird üblicherweise durch eine inguinale Inzision und vollständiger Lyse des Hodens und des Samenstranges durchgeführt. Kremasterfasern, Hodenhüllen und das Gubernaculum wird vorsichtig durchtrennt und ein oft noch persistierender Processus vaginalis peritonei wird auf peritonealer Höhe ligiert. Letztendlich bleiben nur die Gefäße und der Samenleiter als Strukturen die zum Hoden ziehen bestehen und limitieren somit in ihrer Länge auch die Wegstrecke der Verlagerung. Nach Präparation einer skrotalen Tasche wird der Hoden von inguinal durchgezogen und fixiert. Eine Abwandlung dieser Methode stellt die skrotale Orchidopexie dar, die über einen Zugang am skrotalen Übergang zur Inguinalregion durchgeführt wird und nur eine einzige Inzision erfordert. Im Vergleich dieser Methoden haben Reviews ähnliche Ergebnisse gezeigt. [6]
Bei Kryptorchismus ist die Laparoskopie und somit Ausschluss oder Verifizierung eines Bauchhodens notwendig. Hierbei kann ein blind endender oder fehlender Samenleiter dokumentiert und der Eingriff beendet oder ein Bauchhoden diagnostiziert werden. Im Falle eines Bauchhodens wird intraoperativ entschieden den Hoden entweder einzeitig direkt über einen zusätzlichen inguinalen Zugang nach skrotal zu verlagern, oder bei sehr kurzen Testikulargefäßen ein zweizeitiges Verfahren, die Fowler-Stephens-Orchidopexie, anzuwenden. In diesem Fall werden im ersten Schritt im Rahmen der Laparoskopie die kurzen Testikulargefäße hoch ligiert und durchtrennt. Nach Etablierung ausreichender Umgehungskreisläufe über die Kremaster- und die den Samenleiter begleitenden Gefäße kann nach 6 bis 9 Monaten als zweiter Schritt die Orchidopexie angeschlossen werden. Hier sollte der finale Schritt ebenfalls möglichst frühzeitig und spätestens mit 18 Monaten erfolgen. Rezente Reviews zeigten, dass beide Ansätze (ein- oder zweitzeitige Verfahren) ähnlich gute Ergebnisse erzielen, wobei tendenziell das zweizeitige Verfahren eine leicht höhere Erfolgsrate und niedrigere postoperative Hodenatrophie-Rate erwarten lässt. [7]
Nachsorge
Auch nach erfolgter chirurgischer Therapie sollte eine bis zur Pubertät eine regelmäßige Nachsorge im Rahmen der kinderärztlichen Untersuchungen erfolgen. Jährliche Kontrollen erscheinen wünschenswert, in seltenen Fällen können postoperative Verwachsungen zu einem sekundären Hodenhochstand führen und einen weiteren Eingriff notwendig machen. Vor allem Patienten mit Bauchhoden, zusätzlicher Fehlbildung des äußeren Genitales oder auffälligem Karyotyp sollte möglichst frühzeitig die regelmäßige Selbstkontrolle nahegelegt werden um etwaige neoplastische Veränderungen rasch zu erkennen und eine weitere Abklärung nicht zu verzögern.[8] Bei fehlendem oder sehr kleinem, atrophen Hoden stellt eine postpubertär implantierte Hodenprothese bei Wunsch des Patienten eine gute Möglichkeit dar, diesen kosmetisch zu ersetzen.
Referenzen